Bé trai 14 tuổi huyết áp cao liên tục, đã khám và điều trị nhiều nơi nhưng không thuyên giảm. Khi trẻ không may bị ngã xe, được kiểm tra tổn thương toàn diện mới phát hiện có U tuyến thượng thận hai bên, nếu không điều trị có thể gây tử vong. Ngày 15/5 vừa qua, Bệnh viện Nhi Trung ương đã vượt qua nhiều thách thức để phẫu thuật thành công loại bỏ U tuyến thượng thận hai bên cho trẻ. Đây là ca bệnh hiếm gặp tại cả Việt Nam và trên thế giới, cũng là trường hợp đầu tiên từ trước tới nay được điều trị tại Bệnh viện Nhi Trung ương.
Phát hiện U tuyến thượng thận hai bên sau một lần tai nạn giao thông
Bé Q.Đ (14 tuổi, Nam Định) được phát hiện tăng huyết áp khi khám sức khỏe định kỳ ở trường. Sau đó gia đình cho cháu đi kiểm tra ở một bệnh viện địa phương và một bệnh viện tại Hà Nội đều được chẩn đoán là viêm cầu thận và được kê đơn thuốc về nhà điều trị, nhưng sau 10 ngày tái khám huyết áp trẻ vẫn tăng cao, trẻ được chỉ định nhập viện nhưng tình trạng không thuyên giảm. Một tuần sau, Q.Đ bị tai nạn giao thông, vào viện kiểm tra và được bác sĩ phát hiện khối u ở tuyến thượng thận hai bên kích thước khá lớn 6x7cm.
Ngày 04/5, trẻ được chuyển đến Trung tâm Nội tiết – Chuyển hóa – Di truyền và Liệu pháp phân tử – Bệnh viện Nhi Trung ương. Tại đây, trẻ được thực hiện các xét nghiệm chuyên sâu, siêu âm, chụp X-quang để xác định chính xác chẩn đoán về khối u.
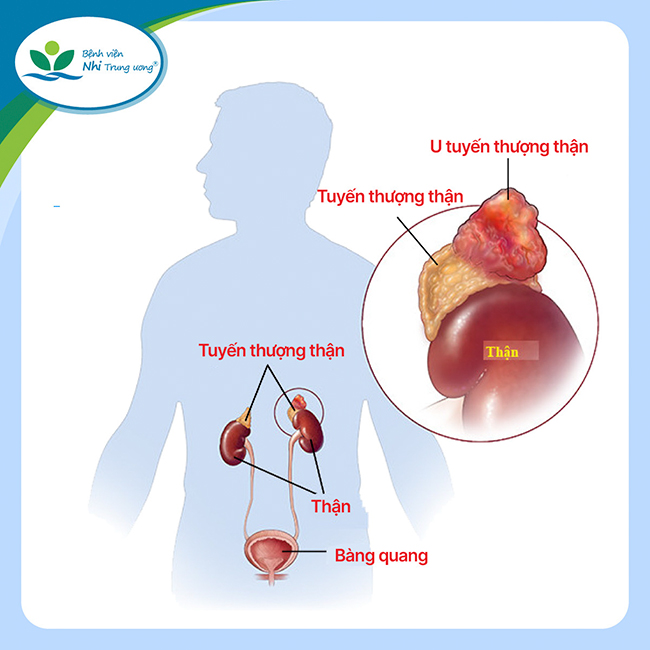
Tuyến thượng thận tiết ra hoocmon sinh mệnh của cơ thể, nếu không điều trị U tuyến thượng thận kịp thời, có thể dẫn đến tử vong
Mặc dù rất bé, nhưng tuyến thượng thận lại đóng vai trò rất quan trọng. Tuyến thượng thận gồm 2 phần: Phần tủy thượng thận duy trì huyết áp và nhịp tim; Phần vỏ thượng thận bài tiết ra 3 loại hoocmon có vai trò quan trọng trong việc điều chỉnh trung gian chuyển hóa và đáp ứng miễn dịch, huyết áp, thể tích tuần hoàn, điện giải. Đặc biệt, lớp giữa của vùng vỏ thượng thận tiết ra hoocmon sinh mệnh, có tác dụng chống stress, chống viêm, tham gia chuyển hóa đường, mỡ, protein. Lớp trong cùng của lớp vỏ có vai trò phát triển giới tính trong thời kỳ bào thai. Vì thế, các hoocmon ở tuyến thượng thận rất quan trọng để duy trì sự sống của con người.
PGS.TS Vũ Chí Dũng – Giám đốc Trung tâm Nội tiết – Chuyển hóa – Di truyền và Liệu pháp phân tử, Bệnh viện Nhi Trung ương cho biết: “U tuyến thượng thận là một loại khối U hiếm gặp, ước tính chiếm khoảng 0,2 – 0,4% trong một trăm nghìn người mỗi năm, đối với trẻ em còn hiếm hơn nữa, chỉ chiếm 10% trong tổng số U thượng thận phát hiện được, khối u cả hai bên lại càng cực kì hiếm hơn nữa, chỉ 10% của số trẻ em mắc bệnh. Mỗi năm, tại Bệnh viện Nhi Trung ương có khoảng 1 – 2 bệnh nhi điều trị về U tuyến thượng thận và bé Q.Đ này là ca đầu tiên chúng tôi gặp U tuyến thượng thận hai bên trong 20 năm trở lại đây”.
PGS. TS Vũ Chí Dũng cũng chia sẻ thêm, nếu bệnh này chẩn đoán đúng và điều trị kịp thời trẻ có thể khỏi và có chất lượng cuộc sống bình thường nhưng nếu chẩn đoán và điều trị muộn người bệnh có thể tử vong.

PGS. TS Vũ Chí Dũng – Giám đốc Trung tâm Nội tiết – Chuyển hóa – Di truyền và Liệu pháp phân tử, Bệnh viện Nhi Trung ương
8 giờ đồng hồ kịch tính để can thiệp nút mạch và phẫu thuật cắt bỏ hai khối u, cậu bé 14 tuổi vượt qua căn bệnh hiếm gặp
Đối với U tuyến thượng thận một bên, Bệnh viện Nhi Trung ương đã tiến hành điều trị và phẫu thuật nhiều trường hợp, nhưng đối với khối u hai bên thì đây là lần đầu tiên và tính chất phức tạp sẽ vô cùng lớn. Khi cắt bỏ hai khối u, khả năng cao phải cắt bỏ cả hai tuyến thượng thận. Việc cắt bỏ tuyến sinh mệnh rất dễ suy thượng thận cấp, rối loạn huyết động, rối loạn nhịp tim, rối loạn cân bằng chuyển hóa muối nước, mất khả năng chống đỡ của cơ thể với các stress… thậm chí dẫn đến tử vong.
Xác định rõ đây là ca bệnh hiếm gặp và quá trình điều trị có thể gặp nhiều diễn biến phức tạp, dưới sự chỉ đạo của PGS. TS Phạm Duy Hiền – Phó Giám đốc Bệnh viện Nhi Trung ương, cuộc hội chẩn gồm nhiều chuyên khoa Nội tiết, Ngoại khoa, Can thiệp tim mạch, Hồi sức tim mạch, Gây mê hồi sức, Chẩn đoán hình ảnh, Giải phẫu bệnh đã diễn ra để tìm giải pháp tối ưu nhất đảm bảo phẫu thuật an toàn cho trẻ.
Một nguyên tắc quan trọng trước khi phẫu thuật cho bé Q.Đ là duy trì được huyết áp ổn định. Các bác sĩ Trung tâm Nội tiết – Chuyển hóa – Di truyền và Liệu pháp phân tử đã điều trị trong một tháng trước phẫu thuật để đưa huyết áp trẻ về bình thường, nhằm hạn chế tối đa những biến động nguy hiểm về tăng huyết áp trong phẫu thuật.
“Chúng tôi cùng các đồng nghiệp lên kế hoạch rất tỉ mỉ, cẩn thận về mặt điều trị huyết áp cho cháu trước và trong phẫu thuật. Song song ổn định huyết áp là bù đủ dịch cho trẻ. Suốt quá trình can thiệp mạch và phẫu thuật, các bác sĩ chuyên ngành Nội tiết phối hợp rất chặt chẽ với bác sĩ Gây mê điều chỉnh vận mạch, hoocmon cho cháu, đồng hành với các bác sĩ Can thiệp mạch và Ngoại khoa, tránh trường hợp huyết áp tăng lên quá cao” – TS. BS Cấn Thị Bích Ngọc – Trưởng Khoa Di truyền lâm sàng và Liệu pháp phân tử – Trung tâm Nội tiết – Chuyển hóa – Di truyền và Liệu pháp phân tử chia sẻ.

TS.BS Cấn Thị Bích Ngọc – Trưởng Khoa Di truyền lâm sàng và Liệu pháp phân tử – Trung tâm Nội tiết – Chuyển hóa – Di truyền và Liệu pháp phân tử theo sát quá trình điều trị và phẫu thuật cho bệnh nhi
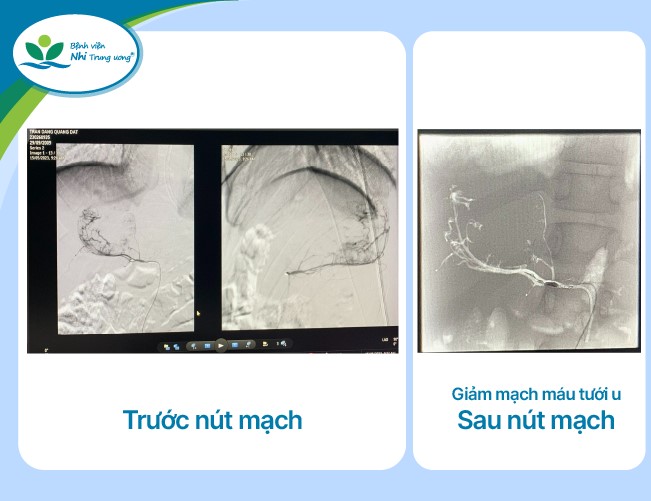
Đóng vai trò rất quan trọng để ca mổ được diễn ra thuận lợi đó là việc nút tắt tĩnh mạch dẫn lưu khối u và động mạch nuôi dưỡng u bên trái và bên phải, nhằm giảm bài tiết catecholamin trực tiếp vào máu và giảm nguy cơ chảy máu ồ ạt trong quá trình phẫu thuật.
Theo ThS.BSCKII Lê Đình Công – Trưởng Đơn vị Điện quang can thiệp, Phó Trưởng khoa Chẩn đoán hình ảnh, ca bệnh này có tính chất phức tạp, các bác sĩ phải thực hiện can thiệp hai đường, đường tiếp cận động mạch và tĩnh mạch với mục tiêu nút tắt cuống mạch nuôi khối u và tắc tĩnh mạch dẫn lưu khối u hai bên nhằm hạn chế sự bài xuất ồ ạt hormone cathecholamine trực tiếp vào máu và hạn chế chảy máu trong quá trình phẫu thuật. Sau can thiệp, huyết động bệnh nhi khá ổn định và ngay lập tức được chuyển sang phòng phẫu thuật để sẵn sàng cắt bỏ khối u.

ThS.BSCKII Lê Đình Công – Trưởng Đơn vị Điện quang can thiệp, Phó Trưởng khoa Chẩn đoán hình ảnh trực tiếp thực hiện nút mạch cho Q.Đ
Trưa ngày 15/5, PGS.TS Phạm Duy Hiền – Phó Giám đốc Bệnh viện Nhi Trung ương trực tiếp chỉ đạo ca phẫu thuật, cả ekip đã nỗ lực hết sức để tiến hành cắt bỏ khối u cho trẻ an toàn tuyệt đối. Với sự phối hợp chặt chẽ, bài bản và chuẩn bị chu đáo giữa các chuyên khoa, cũng như tiên lượng về nguy cơ không mong muốn có thể xảy ra, ca mổ đã diễn ra thành công.
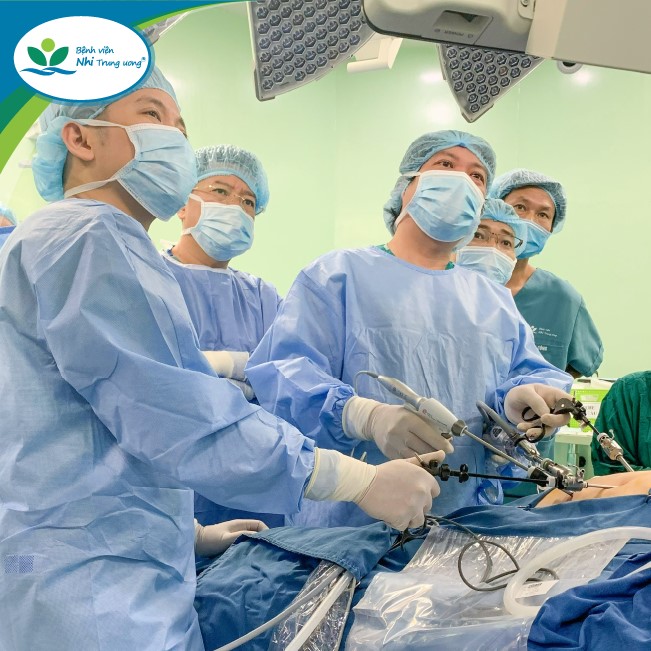
Ekip tiến hành phẫu thuật trong gần 5 giờ đồng hồ
“Bệnh nhi được phẫu thuật nội soi nhằm giảm tối đa tổn thương, chúng tôi cắt hoàn toàn 2 khối u tuyến thượng thận, song song với đó, cố gắng giữ lại một phần tuyến thượng thận bên phải. Trong khi mổ, các bác sĩ luôn hết sức thận trọng và tỉ mỉ từng thao tác, vì việc chạm vào khối u, rất dễ gây ra cơn tăng huyết áp kịch phát dẫn tới xuất huyết não, suy tim cấp, nhồi máu cơ tim. Thật may mắn, dưới sự chỉ đạo của PGS. TS Phạm Duy Hiền, tôi và các bạn đồng nghiệp đã thực hiện thành công ca phẫu thuật.” – BSCKII Vũ Mạnh Hoàn – Trưởng khoa Ngoại Gan – Mật – Tuỵ, Phó Giám đốc Trung tâm Ngoại Tổng hợp – một trong những bác sĩ thực hiện ca mổ vui mừng kể lại.

BSCKII Vũ Mạnh Hoàn – Trưởng khoa Ngoại Gan – Mật – Tuỵ, Phó Giám đốc Trung tâm Ngoại Tổng hợp
Vỡ òa trong niềm hạnh phúc, bố mẹ bé Q.Đ vừa rưng rưng nước mắt vừa nói: “Sung sướng lắm bác ơi, con đã được cứu rồi. Khi tìm hiểu thấy ca bệnh của cháu rất hiếm gặp, chúng tôi lo lắng, hoang mang vô cùng, chỉ biết hoàn toàn tin tưởng vào các bác sĩ thôi. Nhìn cháu đi vào phòng mổ, bố mẹ ở ngoài luôn thầm cầu nguyện, may sao ca mổ đã thành công tốt đẹp nhờ sự tận tâm, tận tình của bác sĩ. Gia đình cảm ơn các bác sĩ Bệnh viện Nhi Trung ương rất nhiều”.
Sau phẫu thuật, bệnh nhi được chăm sóc đặc biệt trong phòng vô khuẩn tại Khoa Điều trị tích cực Ngoại khoa – Bệnh viện Nhi Trung ương, để kiểm soát các yếu tố nguy cơ như: rối loạn về huyết động, tụt huyết áp do đã cắt gần hết tuyến thượng thận; nguy cơ hạ đường huyết và rối loạn về điện giải (tăng – giảm Kali); chảy máu, nhiễm trùng sau mổ. Toàn trạng bé Q.Đ sau mổ đều hoàn toàn ổn định, hiện tại bé đã tự thở, tỉnh táo, huyết áp trở về bình thường và mọi chỉ số đều rất tốt.
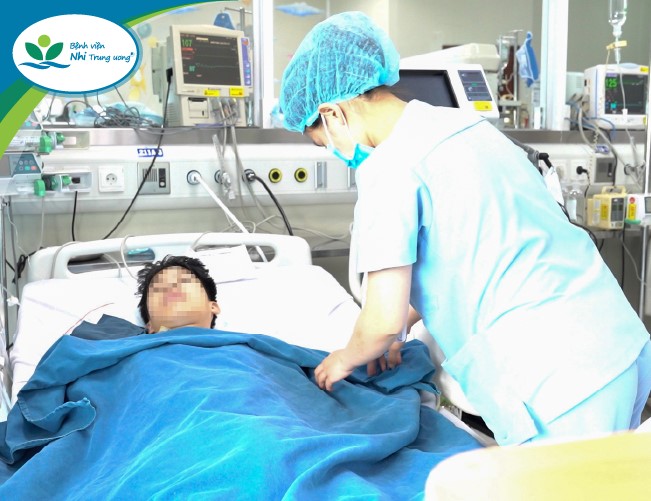
TS.BS Đặng Anh Dương – Trưởng khoa Điều trị tích cực Ngoại khoa thông tin rằng hiện tại bệnh nhi đã ổn định, tỉnh táo, huyết áp trở về bình thường
Đối với U tuyến thượng thận, có thể có các biểu hiện như: đau đầu, tăng huyết áp, hồi hộp đánh trống ngực, vã mồ hôi,.. nhưng thường rất mơ hồ và dễ bỏ sót nếu không được thăm khám lâm sàng kỹ lưỡng. Thông thường, nếu có triệu chứng cao huyết áp, nhiều khả năng người bệnh sẽ được chẩn đoán viêm cầu thận, chỉ khi có nghi ngờ và làm thêm các xét nghiệm chuyên sâu, siêu âm mới phát hiện được. Do vậy, bên cạnh thăm khám sức khỏe định kỳ, khi trẻ có các triệu chứng huyết áp cao không thể kiểm soát bằng thuốc, gia đình nên đưa trẻ đến ngay bệnh viện để thăm khám, kiểm tra càng sớm càng tốt.
Trà My – Phòng Thông tin điện tử
Ảnh: BS Hồng Vân
Trường Giang, Phạm Thao